йӘЁй«“еўһз”ҹејӮеёёз»јеҗҲеҫҒдёӯеӣҪиҜҠж–ӯдёҺжІ»з–—жҢҮеҚ—пјҲ2019е№ҙзүҲпјү( дәҢ )
жүҖжңүжҖҖз–‘дёәMDSзҡ„жӮЈиҖ…еқҮеә”иЎҢйӘЁй«“жҙ»жЈҖ пјҢ йҖҡеёёеңЁй«ӮеҗҺдёҠжЈҳиҝӣиЎҢ пјҢ й•ҝеәҰдёҚе°‘дәҺ1.5 cm гҖӮ йӘЁй«“жҙ»жЈҖз»ҶиғһеӯҰеҲҶжһҗжңүеҠ©дәҺжҺ’йҷӨе…¶д»–еҸҜиғҪеҜјиҮҙиЎҖз»ҶиғһеҮҸе°‘зҡ„еӣ зҙ жҲ–з–ҫз—… пјҢ 并жҸҗдҫӣйӘЁй«“з»Ҷиғһеўһз”ҹзЁӢеәҰгҖҒе·Ёж ёз»Ҷиғһж•°йҮҸгҖҒеҺҹе§Ӣз»ҶиғһзҫӨдҪ“гҖҒйӘЁй«“зәӨз»ҙеҢ–зЁӢеәҰеҸҠиӮҝзҳӨйӘЁй«“иҪ¬з§»зӯүйҮҚиҰҒдҝЎжҒҜ гҖӮ жҖҖз–‘дёәMDSзҡ„жӮЈиҖ…еә”иЎҢGomori银жҹ“иүІе’ҢеҺҹдҪҚе…Қз–«з»„еҢ–пјҲimmunohistochemical пјҢ IHCпјү пјҢ еёёз”Ёзҡ„жЈҖжөӢж Үеҝ—еҢ…жӢ¬CD34гҖҒMPOгҖҒGPAгҖҒCD61гҖҒCD42гҖҒCD68гҖҒCD20е’ҢCD3 гҖӮ
2пјҺз»ҶиғһйҒ—дј еӯҰжЈҖжөӢпјҡ
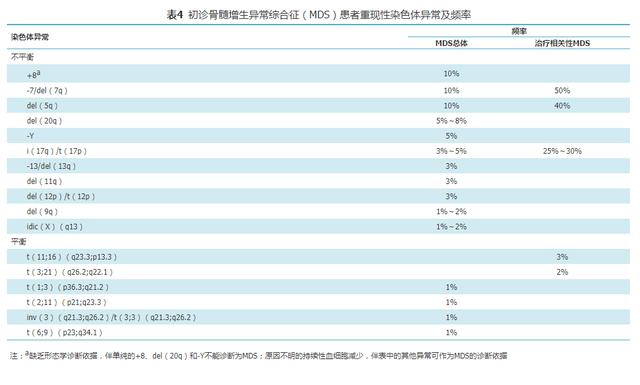
жүҖжңүжҖҖз–‘MDSзҡ„жӮЈиҖ…еқҮеә”иҝӣиЎҢжҹ“иүІдҪ“ж ёеһӢжЈҖжөӢ пјҢ йҖҡеёёйңҖеҲҶжһҗвүҘ20дёӘйӘЁй«“з»Ҷиғһзҡ„дёӯжңҹеҲҶиЈӮиұЎ пјҢ 并жҢүз…§гҖҠдәәзұ»з»ҶиғһйҒ—дј еӯҰеӣҪйҷ…е‘ҪеҗҚдҪ“еҲ¶пјҲISCNпјү2013гҖӢиҝӣиЎҢж ёеһӢжҸҸиҝ° гҖӮ 40%~60%зҡ„MDSжӮЈиҖ…е…·жңүйқһйҡҸжңәзҡ„жҹ“иүІдҪ“ејӮеёё пјҢ е…¶дёӯд»Ҙ+8гҖҒ-7/delпјҲ7qпјүгҖҒdelпјҲ20qпјүгҖҒ-5/delпјҲ5qпјүе’Ң-YжңҖдёәеӨҡи§Ғ гҖӮ MDSжӮЈиҖ…еёёи§Ғзҡ„жҹ“иүІдҪ“ејӮеёёдёӯ пјҢ йғЁеҲҶе…·жңүиҜҠж–ӯд»·еҖјпјҲиЎЁ4пјү пјҢ иҖҢ+8гҖҒdelпјҲ20qпјүе’Ң-YдәҰеҸҜи§ҒдәҺеҶҚз”ҹйҡңзўҚжҖ§иҙ«иЎҖеҸҠе…¶д»–иЎҖз»ҶиғһеҮҸе°‘з–ҫз—… гҖӮ еҪўжҖҒеӯҰжңӘиҫҫеҲ°ж ҮеҮҶпјҲдёҖзі»жҲ–еӨҡзі»з»ҶиғһеҸ‘иӮІејӮеёёжҜ”дҫӢ<10%пјүгҖҒдҪҶеҗҢж—¶дјҙжңүжҢҒз»ӯжҖ§иЎҖз»ҶиғһеҮҸе°‘зҡ„жӮЈиҖ… пјҢ еҰӮжЈҖеҮәе…·жңүMDSиҜҠж–ӯд»·еҖјзҡ„з»ҶиғһйҒ—дј еӯҰејӮеёё пјҢ еә”иҜҠж–ӯдёәMDSжңӘеҲҶзұ»еһӢпјҲMDS-Uпјү гҖӮ
 ж–Үз« жҸ’еӣҫ
ж–Үз« жҸ’еӣҫ
иЎЁ4 еҲқиҜҠйӘЁй«“еўһз”ҹејӮеёёз»јеҗҲеҫҒпјҲMDSпјүжӮЈиҖ…йҮҚзҺ°жҖ§жҹ“иүІдҪ“ејӮеёёеҸҠйў‘зҺҮ
еә”з”Ёй’ҲеҜ№MDSеёёи§ҒејӮеёёзҡ„з»„еҘ—жҺўй’ҲиҝӣиЎҢиҚ§е…үеҺҹдҪҚжқӮдәӨпјҲFISHпјүжЈҖжөӢ пјҢ еҸҜжҸҗй«ҳйғЁеҲҶMDSжӮЈиҖ…з»ҶиғһйҒ—дј еӯҰејӮеёёжЈҖеҮәзҺҮ гҖӮ еӣ жӯӨ пјҢ еҜ№з–‘дјјMDSиҖ… пјҢ йӘЁй«“е№ІжҠҪгҖҒж— дёӯжңҹеҲҶиЈӮиұЎгҖҒеҲҶиЈӮиұЎиҙЁйҮҸе·®жҲ–еҸҜеҲҶжһҗдёӯжңҹеҲҶиЈӮиұЎ<20дёӘж—¶ пјҢ еә”иҝӣиЎҢFISHжЈҖжөӢ пјҢ йҖҡеёёжҺўй’Ҳеә”еҢ…жӢ¬пјҡ5q31гҖҒCEP7гҖҒ7q31гҖҒCEP8гҖҒ20qгҖҒCEPYе’ҢTP53 гҖӮ
3пјҺжөҒејҸз»ҶиғһжңҜпјҲFCMпјүпјҡ
зӣ®еүҚе°ҡж— MDSзү№ејӮжҖ§зҡ„жҠ—еҺҹж Үеҝ—жҲ–ж Үеҝ—з»„еҗҲ гҖӮ еҜ№дәҺзјәд№ҸзЎ®е®ҡиҜҠж–ӯж„Ҹд№үзҡ„з»ҶиғһеҪўжҖҒеӯҰжҲ–з»ҶиғһйҒ—дј еӯҰиЎЁзҺ°зҡ„жӮЈиҖ… пјҢ дёҚиғҪеҚ•зӢ¬дҫқжҚ®FCMжЈҖжөӢз»“жһңзЎ®е®ҡMDSиҜҠж–ӯ гҖӮ дҪҶFCMеҜ№дәҺMDSзҡ„йў„еҗҺеҲҶеұӮд»ҘеҸҠдҪҺеҚұMDSдёҺйқһе…ӢйҡҶжҖ§иЎҖз»ҶиғһеҮҸе°‘з—Үзҡ„йүҙеҲ«иҜҠж–ӯжңүеә”з”Ёд»·еҖј гҖӮ еҜ№дәҺж— е…ёеһӢеҪўжҖҒеӯҰе’Ңз»ҶиғһйҒ—дј еӯҰиҜҒжҚ® пјҢ ж— жі•зЎ®иҜҠMDSзҡ„жӮЈиҖ… пјҢ FCMжЈҖжөӢз»“жһңеҸҜдҪңдёәиҫ…еҠ©иҜҠж–ӯж ҮеҮҶд№ӢдёҖ гҖӮ
4пјҺеҲҶеӯҗйҒ—дј еӯҰжЈҖжөӢпјҡ
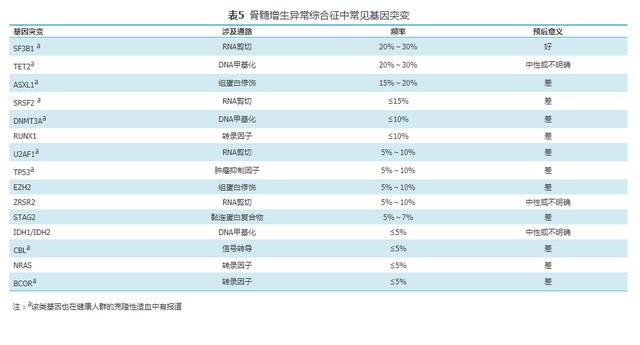
ж–°дёҖд»Јеҹәеӣ жөӢеәҸжҠҖжңҜеҸҜд»ҘеңЁз»қеӨ§еӨҡж•°MDSжӮЈиҖ…дёӯжЈҖеҮәиҮіе°‘дёҖдёӘеҹәеӣ зӘҒеҸҳ гҖӮ MDSеёёи§Ғеҹәеӣ зӘҒеҸҳеҢ…жӢ¬TET2гҖҒRUNX1гҖҒASXL1гҖҒDNMT3AгҖҒEZH2гҖҒSF3B1зӯүпјҲиЎЁ5пјү гҖӮ еёёи§Ғеҹәеӣ зӘҒеҸҳжЈҖжөӢеҜ№MDSзҡ„иҜҠж–ӯжңүжҪңеңЁзҡ„еә”з”Ёд»·еҖј пјҢ еҰӮSF3B1еҹәеӣ зӘҒеҸҳеҜ№MDSдјҙзҺҜзҠ¶й“ҒзІ’е№јзәўз»ҶиғһпјҲMDS-RSпјүдәҡеһӢжңүйҮҚиҰҒиҜҠж–ӯе’ҢйүҙеҲ«иҜҠж–ӯд»·еҖј пјҢ еә”дёәеҝ…жЈҖеҹәеӣ гҖӮ йғЁеҲҶеҹәеӣ зҡ„зӘҒеҸҳзҠ¶жҖҒеҜ№MDSзҡ„йүҙеҲ«иҜҠж–ӯе’ҢеҚұйҷ©еәҰеҲҶеұӮдёӯжңүдёҖе®ҡзҡ„д»·еҖј пјҢ жҺЁиҚҗдҪңдёәйҖүеҒҡжЈҖжөӢйЎ№зӣ® пјҢ еҢ…жӢ¬пјҡTP53гҖҒTET2гҖҒDNMT3AгҖҒIDH1/2гҖҒEZH2гҖҒASXL1гҖҒSRSF2гҖҒRUNX1гҖҒU2AF1гҖҒSETBP1зӯү гҖӮ
 ж–Үз« жҸ’еӣҫ
ж–Үз« жҸ’еӣҫ
иЎЁ5 йӘЁй«“еўһз”ҹејӮеёёз»јеҗҲеҫҒдёӯеёёи§Ғеҹәеӣ зӘҒеҸҳ
еҹәеӣ жөӢеәҸжҠҘе‘Ҡзҡ„жӯЈзЎ®и§ЈиҜ»еҜ№дәҺе……еҲҶдҪ“зҺ°еҹәеӣ зӘҒеҸҳжЈҖжөӢзҡ„д»·еҖјгҖҒйҒҝе…Қз»“жһңиҜҜеҜјдёҙеәҠиҜҠз–—жһҒдёәйҮҚиҰҒ гҖӮ жөӢеәҸз»“жһңеә”еҸӮиҖғOMIMгҖҒHGMDгҖҒACMGе’ҢCOSMICзӯүж•°жҚ®еә“еҲҶжһҗе…¶з—…зҗҶж„Ҹд№ү пјҢ еҜ№дәҺжңӘеңЁдё»иҰҒж•°жҚ®еә“жҲ–еҸӮиҖғж–ҮзҢ®дёӯжҸҸиҝ°зҡ„ж–°еәҸеҲ—еҸҳејӮеҸҜдҪҝз”ЁеҸЈи…”й»ҸиҶңгҖҒе”ҫж¶ІгҖҒжҢҮз”ІжҲ–жҜӣеӣҠйүҙеҲ«е…¶дёәдҪ“з»ҶиғһиҺ·еҫ—жҖ§иҝҳжҳҜиғҡзі»жқҘжәҗ гҖӮ иғҡзі»жқҘжәҗеҹәеӣ зӘҒеҸҳеңЁMDSеҸҠйҒ—дј жҳ“ж„ҹй«“зі»иӮҝзҳӨжӮЈиҖ…дёӯеҸҜиғҪе…·жңүз—…зҗҶж„Ҹд№ү гҖӮ жӯӨеӨ– пјҢ жңүеҹәеӣ зӘҒеҸҳ并дёҚд»ЈиЎЁиғҪеӨҹзЎ®з«ӢMDSиҜҠж–ӯ пјҢ еҜ№дәҺеҹәеӣ зӘҒеҸҳеңЁMDSиҜҠж–ӯдёӯзҡ„д»·еҖјеә”з»“еҗҲе…¶д»–жҢҮж Үе®Ўж…ҺеҲӨж–ӯ гҖӮ
еҚ•ж ёиӢ·й…ёеӨҡжҖҒжҖ§-еҫ®йҳөеҲ—жҜ”иҫғеҹәеӣ з»„жқӮдәӨжҠҖжңҜпјҲSNP-arrayпјүзӯүеҹәеӣ иҠҜзүҮжҠҖжңҜеҸҜд»ҘеңЁеӨҡж•°MDSжӮЈиҖ…дёӯжЈҖжөӢеҮәDNAжӢ·иҙқж•°ејӮеёёе’ҢеҚ•дәІдәҢеҖҚдҪ“ пјҢ иҝӣдёҖжӯҘжҸҗй«ҳMDSжӮЈиҖ…з»ҶиғһйҒ—дј еӯҰејӮеёёзҡ„жЈҖеҮәзҺҮ пјҢ еңЁжңүжқЎд»¶зҡ„еҚ•дҪҚеҸҜдҪңдёәеёёи§„ж ёеһӢеҲҶжһҗзҡ„жңүзӣҠиЎҘе…… гҖӮ
дәҢгҖҒеҲҶеһӢе»әи®®
1пјҺFABеҲҶеһӢпјҲиЎЁ6пјүпјҡ
жҺЁиҚҗйҳ…иҜ»
- е°ҝй…ёи¶…ж Үзҡ„дәәпјҢжҷҡдёҠзқЎи§үиә«дҪ“жҲ–и®ёдјҡеҮәзҺ°иҝҷ3ејӮеёёпјҢдёҚеҰЁдәҶи§ЈеҘҪйҷҚй…ё
- иӮқеҠҹиғҪејӮеёёзҡ„дәәпјҢеҳҙе·ҙжңүж—¶дјҡеҮәзҺ°4дёӘејӮеёёпјҢиҝҷз§Қж°ҙжһңе»әи®®дҪ еҲ«еҗғ
- йӘЁй«“зӮҺзҡ„жІ»з–—йҮҚзӮ№еңЁе“ӘйҮҢпјҹ
- ејӮеёё|еҝҪи§ҶиҝҷдёӘжҢҮж ҮпјҢеҝғи„ҸеҮәй—®йўҳдәҶйғҪдёҚзҹҘйҒ“пјҒжҠ“дҪҸ3дёӘдҝЎеҸ·пјҢиҝңзҰ»еҝғжў—
- е°ҝж¶ІжҳҜиӮҫи„Ҹзҡ„вҖңжҷҙйӣЁиЎЁвҖқпјҢиӢҘжңү3дёӘејӮеёёзҺ°иұЎпјҢе°ұиҰҒеј•иө·иӯҰжғ•дәҶ
- еҰӮдҪ•еҫ—зҹҘиЎҖз®ЎеҘҪдёҚеҘҪпјҹиӢҘе°Ҹи…ҝжІЎжңүиҝҷ3дёӘејӮеёёиЎЁзҺ°пјҢеҖјеҫ—жҒӯе–ң
- иӮқз—…жқҘдёҙдёҚз—ӣдёҚз—’пјҹзҡ®иӮӨжңү4з§ҚејӮеёёпјҢжҲ–жҳҜиӮқе·ІвҖңжүӣдёҚдҪҸвҖқпјҢеҲ«еҝҪи§Ҷ
- дҪ“жЈҖеҸ‘зҺ°иӮқеҠҹејӮеёёжҖҺд№ҲеҠһпјҹ
- е°ҝй…ёй«ҳдёҚй«ҳпјҢзңӢе°ҸдҫҝиғҪзҹҘжҷ“еӨ§жҰӮпјҒдёүз§ҚејӮеёёпјҢзңҹеёҢжңӣдҪ дёҖдёӘдёҚеҚ
- е°ҝж¶ІеҮәзҺ°ејӮеёёпјҢжҲ–жҳҜиә«дҪ“ејҖе§ӢеҝҚдёҚдҪҸдәҶпјҢеҮ дёӘй—®йўҳеҗ‘дҪ жұҮжҠҘ















